Gestion des troubles du sommeil en période Covid
PROPOSITIONS POUR LA PRISE EN CHARGE DES TROUBLES DU SOMMEIL ET DE LA VIGILANCE EN PERIODE EPIDEMIQUE COVID-19
Propositions conjointes de la Société Française de Recherche et Médecine du Sommeil, la Société de Pneumologie de Langue Française et la Fédération Française de Pneumologie
Version 1 – 03/05/2020
PROPOSALS FOR THE PRACTICE OF SLEEP MEDICINE DURING THE COVID-19 PANDEMIC
Sandrine LAUNOIS1, Frédéric GAGNADOUX2, Isabelle ARNULF3, Christelle CHARLEY MONACA4, Yves DAUVILLIERS5, Marie Pia d’ORTHO6, Thibaut GENTINA7, Damien LEGER8, Jean Claude MEURICE9, Nicole MESLIER2, Jean Louis PEPIN10, Pierre PHILIP11, Carole PHILIPPE3, Carole PLANES12, Renaud TAMISIER10, Dominique VALEYRE12, Dany JAFFUEL(13)
- CEREVES Paris Jean Jaurès, 75019 Paris
- Département de Pneumologie et Médecine du Sommeil, CHU d’Angers, Unité INSERM U1063, Université d’Angers, Angers
- Service des pathologies du sommeil, Hôpital Pitié-Salpêtrière, APHP-Sorbonne, Paris
- Service de Neurophysiologie Clinique, Pôle Imagerie, Médecine nucléaire et Explorations fonctionnelles, CHRU de Lille – Hôpital Roger Salengro 59037 LILLE CEDEX; Unité Inserm U1171, Université de Lille 2, Lille.
- Unité des Troubles du sommeil et de l’éveil, Département de Neurologie, CHU de Montpellier – Hôpital Gui de Chauliac; INSERM, U1061, Université de Montpellier, Montpellier
- Université de Paris, NeuroDiderot, Inserm, F-75019 Paris, Service de Physiologie Clinique – Explorations Fonctionnelles, AP-HP, Hôpital Bichat, F-75018 Paris
- Centre du sommeil CESAL – Hôpital Privé Louvière – Ramsay Général de Santé – Lille
- Université de Paris, EA 7330 VIFASOM (Vigilance Fatigue Sommeil et Santé Publique), APHP, Hôtel-Dieu, Centre du Sommeil et de la Vigilance, Paris.
- Service de pneumologie, CHU de Poitiers, CIC Inserm 1402, Groupe Alive, Université de Poitiers
- Université Grenoble Alpes, Inserm, CHU Grenoble Alpes, HP2, 38000 Grenoble
- SANPSY – CNRS USR 3413 – Sommeil, Attention et Neuropsychiatrie, Hôpital Pellegrin 33076 Bordeaux CEDEX
- DMU NARVAL, Service de Physiologie-Explorations Fonctionnelles, HUPSSD, site Avicenne, AP-HP, Bobigny ; Laboratoire “Hypoxie & Poumon” Inserm U1272, UFR SMBH Bobigny, Université Sorbonne Paris Nord, 93017 Bobigny
- Maladies Respiratoires et Troubles Respiratoires du Sommeil, Polyclinique Saint-Privat, 34760 Boujan sur Libron; Département de Pneumologie, Hôpital Arnaud de Villeneuve, CHRU de Montpellier, 34295 Montpellier Cedex 5. Inserm U1046 – CNRS 9214 – Physiologie et Médecine Expérimentale Cœur et Muscle. Université de Montpellier
Auteur correspondant :
Sandrine Launois-Rollinat
CEREVES Paris Jean Jaurès
9-21 sente des dorées, 75019 PARIS
MOTS-CLES : consensus d’experts ; sommeil ; vigilance ; COVID-19 ; SARS-CoV-2 ; polysomnographie ; polygraphie ; consultation ; téléconsultation
KEYWORDS : expert consensus ; sleep ; alertness ; COVID-19 ; SARS-CoV-2 ; polysomnography ; polygraphy ; consultation ; téléconsultation
RÉSUMÉ
Depuis mi-mars 2020, l’épidémie de COVID-19 a conduit à la suspension de la prise en charge des patients présentant des troubles du sommeil et de la vigilance. Bien qu’ayant rarement un caractère urgent, cette prise en charge ne peut être repoussée indéfiniment. Des propositions visant à établir les modalités de reprise progressive des activités de médecine du sommeil ont été élaborées grâce à la méthodologie CORE qui permet de dégager rapidement un consensus d’experts lorsque les données probantes sont insuffisantes.
La réalisation d’explorations diagnostiques du sommeil et de la vigilance, doit être limitée aux patients pour lesquels la balance bénéfice-risque est favorable de manière indiscutable et lorsque les résultats sont susceptibles d’avoir un impact décisif sur une stratégie thérapeutique, en privilégiant la téléconsultation et les enregistrements ambulatoires. Le strict respect de la distanciation physique et des autres mesures barrière, le port d’équipement de protection par le personnel en fonction des tâches, l’utilisation de matériel à usage unique si possible, et des procédures rigoureuses de nettoyage et de désinfection de l’équipement et des locaux doit permettre de limiter les risques de transmission du SARS-CoV-2 entre le patient et les soignants.
Les propositions du groupe d’experts sont valables au moment de leur publication mais seront bien entendu réévaluées et complétées très régulièrement en fonction de l’évolution des connaissances scientifiques et des recommandations des autorités de santé basées sur l’évolution de l’épidémie.
SUMMARY
Since mid-March 2020, the COVID-19 epidemic has led to the suspension of sleep clinic and sleep center operations. Although rarely urgent, sleep disorder management cannot be postponed indefinitely. Proposals to clarify the modalities for the gradual resumption of sleep medicine services have been developed using the CORE methodology, which allows for rapid expert consensus when the evidence-based data is weak.
The performance of diagnostic sleep and alertness tests must be limited to patients for whom the benefit-risk balance is indisputably favorable and when the results are likely to have a decisive impact on a therapeutic strategy, with priority being given to teleconsultation and ambulatory recordings. Strict adherence to physical separation and other barrier measures, the use of protective equipment by staff and of single-use equipment whenever possible, and strict cleaning and disinfection procedures for equipment and premises should limit the risk of SARS-CoV-2 transmission between patient and staff members.
The proposals of the expert group are valid at the time of their publication but will be re-evaluated and updated regularly according to the development of scientific knowledge and the recommendations of the health authorities based on the evolution of the epidemic.
INTRODUCTION
Depuis la mi-mars 2020, dans le contexte de la pandémie d’infection à coronavirus, des mesures diverses ont été mises en place en France dans le but d’une part de limiter la transmission du SARS CoV-2 et d’autre part de libérer des ressources pour la prise en charge de patients infectés. Ainsi, le gouvernement a ordonné l’activation du Plan Blanc pour les hôpitaux (12 mars) avec la déprogrammation de toute activité chirurgicale non urgente puis des mesures de confinement (16 mars, reconduites au moins jusqu’au 11 mai au moment où ces lignes sont écrites). Du fait de la réaffectation des lits d’hospitalisation et des soignants, l’activité des unités de sommeil a été interrompue dans les hôpitaux et cliniques et les enregistrements de sommeil ambulatoires à partir des centres de sommeil ou des cabinets libéraux, ont été annulés.
En l’absence d’un traitement curatif ou d’un vaccin efficace, le virus SARS-CoV-2 va continuer à circuler et à représenter un risque pour nos patients et pour le personnel impliqué durant le déconfinement progressif, voire même au-delà [1,2]. Les troubles du sommeil et de la vigilance sont responsables de comorbidités significatives, d’une qualité de vie dégradée et d’un sur-risque d’accident. Bien qu’ayant rarement un caractère urgent, leur prise en charge ne peut être repoussée indéfiniment. Dans ce contexte, la Société Française de Recherche et Médecine du Sommeil (SFRMS), la Société de Pneumologie de Langue Française (SPLF) et la Fédération Française de Pneumologie (FFP) ont élaboré des propositions visant à établir les modalités de reprise progressive des activités de médecine du sommeil, tout en limitant le risque de contamination des patients et personnels impliqués.
Cette reprise s’inscrit dans un contexte épidémiologique caractérisé par une grande hétérogénéité géographique de l’infection COVID-19 en France, avec une évolution à ce jour inconnue pour les prochaines semaines et mois. Les mesures de protection et d’hygiène, au-delà des mesures barrières de base, pourront être adaptées en fonction du contexte épidémiologique de chaque site et de la disponibilité du matériel de protection, tant que cela ne compromet pas la balance bénéfice-risque pour le patient. Ces propositions seront mises à jour régulièrement pour tenir compte des nouvelles données épidémiologiques et scientifiques.
MÉTHODOLOGIE
Les propositions ci-dessous représentent l’aboutissement d’une procédure de référence établie par consensus au sein d’un groupe d’experts de la SPLF, de la SFRMS et de la FFP. Elles ont vocation à être utilisées par les unités de sommeil. Au sein des établissements de santé, les commissions d’hygiène et des CLIN pourront être amenées à proposer des mesures spécifiques et/ou supplémentaires. Les arbitrages éventuels quant à l’attribution des équipements de protection individuelle ne sont pas de la responsabilité des responsables des services de médecine du sommeil.
La nécessité de faire des propositions dans des délais contraints et la quasi-absence de données médicales probantes nous ont conduit à nous positionner en fonction des éléments suivants :
- Le principe que tout patient ou soignant peut être porteur asymptomatique du virus SARS-CoV-2
- Le respect des avis publiés par le Ministère de la Solidarité et de la Santé [3] et par le Haut Conseil de la Santé Publique [4-5] appliqués à la prise en charge des troubles du sommeil et de la vigilance, dans la limite des spécificités de notre activité
- Les recommandations de la SPLF pour la réalisation des EFR [6] et du GAV-O2 [7] lorsqu’elles sont applicables et/ou adaptables à notre spécificité d’activité
- Les recommandations de l’American Association of Sleep Medicine (AASM] [8]
- L’expérience des confrères chinois [9-10]
Pour les questions qui ne trouvaient pas de réponses dans la littérature ou pour lesquelles les données publiées étaient de faibles qualité ou contradictoires, nous avons généré un consensus de réponses des experts co-auteurs de ce travail selon la méthodologie CORE (Convergence of Opinion on Recommendations) [11-12]. Cette méthodologie innovante a été utilisée récemment par l’American Thoracic Society pour proposer des recommandations de prise en charge thérapeutique de l’infection à SARS-CoV2 [13].
Cette méthode permet de générer rapidement un consensus d’experts dans un délai court. Pour cela, le logiciel SurveyMonkey® (SurveyMonkey, San Mateo, CA) a été utilisé pour créer un sondage reposant sur des questions à réponses multiples auprès de notre panel d’experts. Chaque question se composait de trois parties :
- Présentation de la question dans un format modifié type PICO (Patient, Intervention, Comparator, Outcomes), sous forme d’une affirmation
- Une question à choix multiples proposant un positionnement en faveur (faiblement ou fortement) ou contre (faiblement ou fortement) cette affirmation, ou aucun positionnement
- Une zone de texte libre pour les commentaires anonymes et les références bibliographiques.
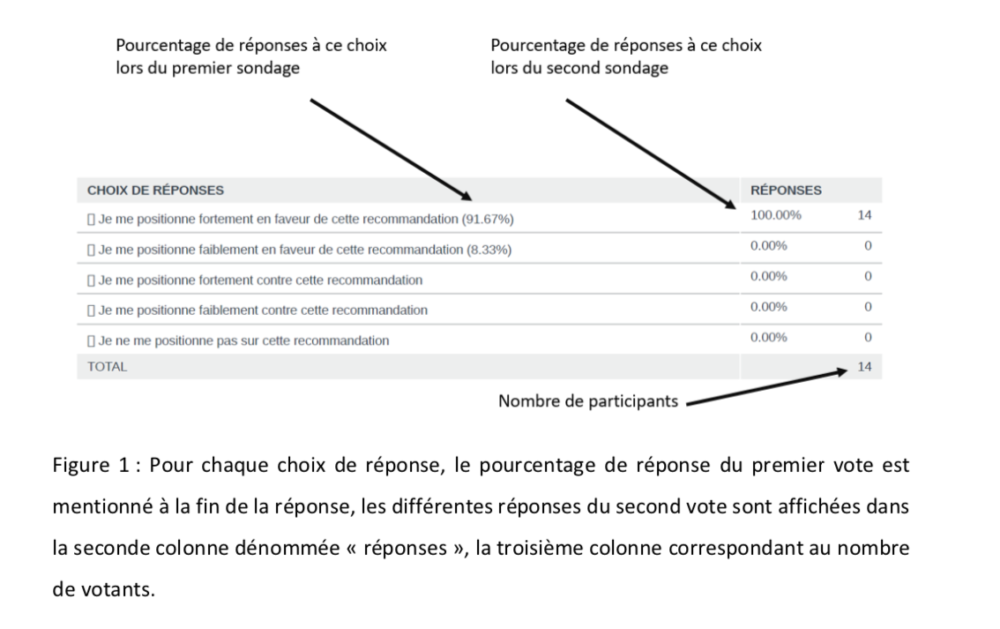
Un premier sondage a été réalisé du 24 au 26/04/2020 (12 réponses pour 17 experts). Un second sondage identique au premier mais comportant la proportion des réponses à chaque question ainsi que leurs principaux commentaires et références a eu lieu du 27 au 29/04/2020 (14 réponses sur 17 experts). Une proportion d’au moins 70% des répondants s’exprimant en faveur (fortement ou faiblement) d’une proposition dans le sens d’une affirmation (positionnement fort + additionnée du positionnement faible) est exigée pour considérer cette proposition comme une réponse comme consensuelle et « en faveur » ou « contre » [11-13].
Les résultats bruts du sondage sont accessibles en annexe 1. Les propositions du groupe d’experts sont valables au moment de leur publication mais seront bien entendu réévaluées très régulièrement et, si besoin, modifiées selon la même méthodologie. Les mises à jour, et notamment des propositions pour la prise en charge pédiatrique, seront diffusées selon les mêmes canaux que ce document. Au regard des considérations méthodologiques exposées ci-dessus (consensus d’experts, faible niveau de preuve), la formulation « il est proposée de » a été utilisée en priorité dans la rédaction de ce document.
PROPOSITIONS
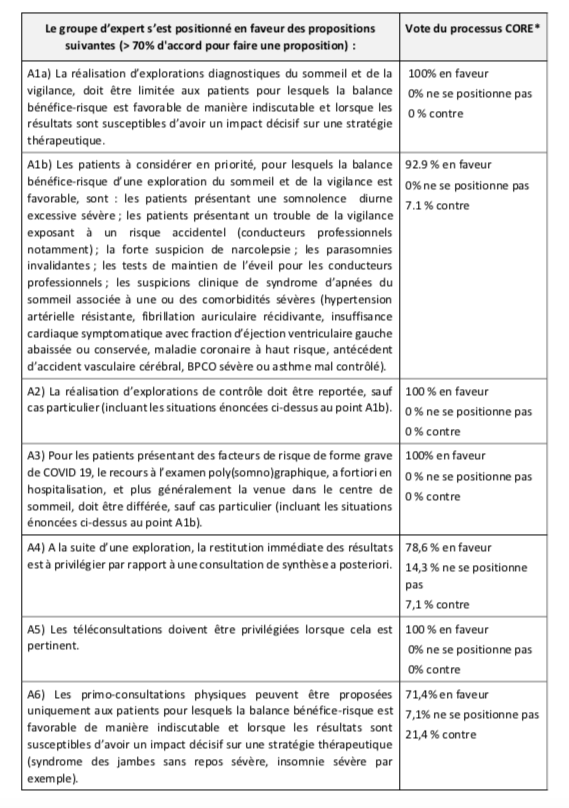
Les propositions du groupe d’experts sont détaillées ci-dessous. Elles sont regroupées dans le tableau 1. La répartition exacte des votes est détaillée en annexe.
A. ACTIVITE DE MEDECINE DU SOMMEIL
1.
a. Il est proposé que la réalisation d’explorations diagnostiques du sommeil et de la vigilance soit limitée aux patients pour lesquels la balance bénéfice-risque est favorable de manière indiscutable et lorsque les résultats sont susceptibles d’avoir un impact décisif sur une stratégie thérapeutique (100% en faveur)
b. Il est proposé de considérer les situations suivantes en priorité :
‒Somnolence diurne excessive sévère définie selon des RPC de 2010 [14]
‒Trouble de vigilance exposant à un risque accidentel, conducteurs professionnels notamment
‒Forte suspicion de narcolepsie
‒Parasomnies invalidantes
‒Test de maintien d’éveil sous traitement chez les conducteurs professionnels
‒Suspicion clinique de syndrome d’apnées du sommeil associée à une ou des comorbidités sévères (hypertension artérielle résistante, fibrillation auriculaire récidivante, insuffisance cardiaque symptomatique avec fraction d’éjection ventriculaire gauche abaissée ou conservée, maladie coronaire à haut risque, antécédent d’accident vasculaire cérébral, BPCO sévère ou asthme mal contrôlé) (92,9% en faveur).
2. Il est proposé que la réalisation d’explorations de contrôle soit reportée, sauf cas particulier, incluant les situations énoncées ci-dessus (100% en faveur).
3. Pour les patients présentant des facteurs de risque de forme grave de COVID 19 [5], le recours à l’examen poly(somno)graphique, a fortiori en hospitalisation, et plus généralement la venue dans le centre de sommeil, doit être différée dans la mesure du possible (en dehors des conditions énoncées ci-dessus) (100% en faveur).
4. Il est proposé qu’à la suite d’une exploration, la restitution immédiate des résultats soit privilégiée par rapport à une consultation de synthèse a posteriori, lorsque cela est possible (78,6% en faveur).
5. La plupart des plateformes de téléconsultation permettent l’échange de documents médicaux (agenda du sommeil, bilans biologiques, questionnaires, compte-rendu, ordonnances, arrêt de travail etc) de manière sécurisée [3,9,10,15] et les vidéos consultations rendent possible l’évaluation à distance des cataplexies. Il faut souligner néanmoins qu’à l’heure actuelle, en dehors de la prise en charge du COVID 19, la téléconsultation doit s’inscrire dans le parcours de soins coordonnés et la téléconsultation est prise en charge uniquement pour un patient connu du médecin téléconsultant (au moins une consultation physique au cours des 12 derniers mois précédant la téléconsultation) [15]. Il est proposé que les téléconsultations soient privilégiées lorsque cela est pertinent (100% en faveur).
6. Il est proposé que les primo-consultations physiques soient ouvertes uniquement aux patients pour lesquels la balance bénéfice-risque est favorable de manière indiscutable et lorsque les résultats sont susceptibles d’avoir un impact décisif sur une stratégie thérapeutique (syndrome des jambes sans repos sévère, insomnie sévère par exemple) (71,4% en faveur, 21,4% contre et 7,1% sans positionnement).
B. STATUT COVID DU PATIENT
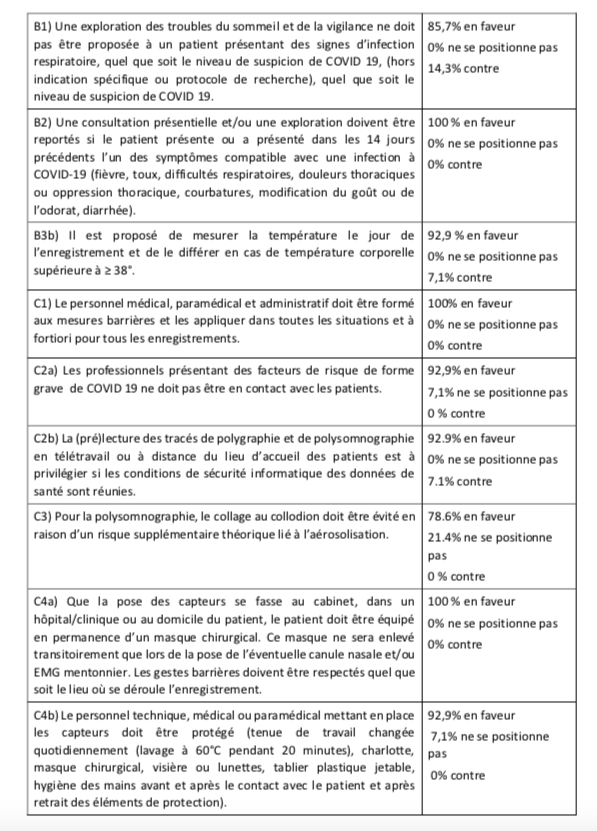
1. Une exploration des troubles du sommeil et de la vigilance ne doit pas être proposée à un patient présentant des signes d’infection respiratoire, quel que soit le niveau de suspicion de COVID 19, (hors indication spécifique ou protocole de recherche) (85,6% en faveur).
2. Il est proposé qu’une consultation présentielle ou une exploration soit reportée si le patient présente ou a présenté dans les 14 jours précédents un ou des symptômes compatibles avec une infection à SARS-CoV-2 (fièvre, toux, difficultés respiratoires, douleurs thoraciques ou oppression thoracique, courbatures, modification du goût ou de l’odorat, diarrhée) (100% en faveur). En cas de présence de symptômes, l’enregistrement doit-être différé jusqu’à la guérison [16].
3. Il est proposé de mesurer la température du patient le jour de l’enregistrement et de le différer si la température corporelle est ≥ 38°C (92,9% en faveur).
4. Compte-tenu du pourcentage de faux négatifs [17], pour un patient fébrile ou suspect cliniquement de COVID 19 et dont la RT-PCR réalisée dans les 48 heures est négative, il reste nécessaire de reporter les explorations.
C. ORGANISATION DE L’UNITE DE SOMMEIL
1. Le personnel médical, paramédical et administratif doit être formé aux mesures barrières et les appliquer dans toutes les situations et à fortiori pour tous les enregistrements (100% en faveur).
Ces mesures seront nécessairement amenées à évoluer. Dans les établissements de santé, les mesures à mettre en œuvre en ville [3-4] peuvent être renforcées par des consignes générales.
− Le personnel médical, paramédical et administratif doit être protégé : tenue de travail changée quotidiennement (lavage à 60°C pendant 20 minutes), charlotte, masque chirurgical, et lors des contacts avec les patients : visière ou lunettes et tablier plastique jetable (changés à chaque patient), hygiène des mains avant et après le contact avec le patient et après retrait des éléments de protection.
− En dehors de la pose, ou ajustement des capteurs, une distance d’au moins 1 mètre entre les soignants et les patients doit être respectée.
− Cette distance est aussi à respecter entre les soignants. L’activité du centre de sommeil doit être adaptée en conséquence.
− Il est demandé au patient de signaler toute apparition de symptômes respiratoires et évocateurs de COVID 19 qui apparaîtraient après l’enregistrement.
2.
a. Il est proposé que le personnel de santé présentant des facteurs de risque de forme grave de COVID 19 ne soit pas en contact avec les patients [5] (92,9% en faveur).
b. Il est proposé que la (pré)lecture des tracés de polygraphie et de polysomnographie en télétravail ou déportée à distance du lieu d’accueil des patients soit privilégiée si les conditions de sécurité informatique des données de santé sont réunies (92,9% en faveur).
La salle d’attente, le lieu d’accueil et les locaux du centre de sommeil doivent être organisés pour limiter au maximum le risque de transmission, selon les recommandations actuelles [2, 10, 18]:
‒ Il est demandé au patient de venir seul (au besoin, le faire attendre dans sa voiture ou autre lieu permettant les règles de distanciation sociale)
‒ Le patient doit pouvoir arriver au lieu de consultation et de mise en place en capteurs par un circuit non COVID.
‒ Une distance d’1 mètre au moins entre les patients doit être respectée et en dehors de la pose ou de l’ajustement des capteurs, une distance d’au moins 1 mètre entre les soignants et les patients doit être respectée.
‒ A l’accueil du patient : lavage des mains avec une solution hydroalcoolique, mise en place d’un masque chirurgical qui doit être porté en permanence
‒ Supprimer le mobilier non décontaminable, les journaux, livres, jouets et ne garder que le mobilier utile
‒ Nettoyer et désinfecter fréquemment la salle d’attente, les banques d’accueil, les poignées de porte, les sanitaires etc avec un détergent-désinfectant virucide (norme EN 14776) ou, à défaut avec l’eau de javel diluée (selon recommandation du fabricant) ou avec les produits recommandés par l’unité d’hygiène hospitalière dont relève le centre ;
réaliser ces opérations avec des gants à usage unique ‒ Aérer fréquemment les locaux au minimum 2 fois par jour pendant au moins 10 minutes (cabinet, salle d’attente et salle de consultation)
‒ Les PC et les téléphones, fixes ou portables, doivent être désinfectés plusieurs fois par jour avec une lingette imbibée d’alcool isopropylique à 70% sur les “surfaces non poreuses” ou une lingette désinfectante imprégnée d’eau de javel.
‒ En cabinet, les déchets (masques chirurgicaux, mouchoirs usagés, etc) doivent être éliminés par la filière d’activités de soins à risque infectieux (DASRI).
3. Matériel d’enregistrement
‒ Il est recommandé d’utiliser du matériel à usage unique dans la mesure du possible.
‒ Le personnel doit assurer la traçabilité du matériel d’enregistrement en consignant le nom du patient et la date d’enregistrement pour chaque poly(somno)graphe.
‒ Il est proposé que les centres qui utilisent actuellement le collage au collodion privilégient le collage des capteurs avec une pâte conductrice, en raison d’un risque supplémentaire théorique lié à l’aérosolisation (78,6% en faveur).
4. Enregistrements ambulatoires :
a. Que la pose des capteurs se fasse au cabinet, dans un hôpital/clinique ou au domicile du patient, il est proposé que le patient soit équipé en permanence d’un masque chirurgical. Ce masque ne sera enlevé transitoirement que lors de la pose de l’éventuelle canule nasale et/ou EMG mentonnier. Les gestes barrières doivent être respectés quel que soit le lieu où se déroule l’enregistrement (100% en faveur).
b. Il est proposé que le personnel technique, médical ou paramédical mettant en place les capteurs soit protégé : tenue de travail changée quotidiennement (lavage à 60°C pendant 20 minutes), charlotte, masque chirurgical, visière ou lunettes, tablier plastique jetable, hygiène des mains avant et après le contact avec le patient et après retrait des éléments de protection (92,9% en faveur).
c. Dans la mesure du possible, il est demandé au patient de mettre en place et de retirer lui-même la canule nasale, l’oxymètre et, si elle est utilisée, la thermistance.
d. Il doit être conseillé au patient de se laver soigneusement les mains à l’eau et au savon avant et après la manipulation du matériel.
e. Pour la dépose du matériel, des instructions claires doivent être données au patient sur l’emballage du matériel réutilisable avant réexpédition et sur l’élimination des capteurs à usage unique (canule nasale, sparadrap, filets etc). Ces derniers sont placés dans un sac plastique pour ordures ménagères opaque fermé correctement, placé dans un deuxième sac de mêmes caractéristiques. Les déchets sont stockés 24 heures au domicile (afin de réduire fortement la viabilité du virus sur les matières poreuses [18]) avant leur élimination via la filière des ordures ménagères [2,4].
5. Enregistrements en hospitalisation
a. Il est proposé que les enregistrements en hospitalisation soient réservés aux situations pour lesquelles l’enregistrement ambulatoire n’est pas adapté à la problématique médicale et/ou au patient (92,9% en faveur).
b. Si le patient est hospitalisé, il doit rester confiné dans sa chambre pendant toute la durée du séjour, ce qui impose l’absence de déplacement à l’extérieur de l’établissement pour fumer par exemple (78,6% en faveur).
c. Le patient doit être équipé d’un masque chirurgical tout au long de son séjour. Les gestes barrière sont rappelés d. La porte de la chambre doit être fermée en permanence.
e. La température doit être mesurée par un thermomètre sans contact toutes les 12 heures. f. Les visites sont strictement interdites.
g. Le bionettoyage et la désinfection des locaux, la gestion du linge et des déchets, la distribution des repas se font selon les procédures mise en place par l’établissement, en fonction des mises à jour.
D. DESINFECTION DU MATERIEL
1. Il convient de se procurer les instructions spécifiques et actualisées de chaque fabricant pour le nettoyage et la désinfection du matériel en période d’épidémie de SARS-CoV-2.
2. Le matériel peut être désinfecté avec de l’eau de Javel à une concentration maximale de 0,5% (1 litre de javel pour 4 litres d’eau froide) ou de l’alcool à 70% ou de tout autre produit désinfectant validé par la norme EN 14 476 en suivant les recommandations du fabricant, selon la nature des objets ou surfaces à désinfecte
3. Au cours de la manipulation du matériel, il est proposé que le personnel chargé de la désinfection des équipements parte du principe que le matériel est possiblement contaminé et donc porte une charlotte, un masque, une sur-blouse, des gants à usage unique et visière ou lunettes de protection (92,9% en faveur).
4. Au retour du matériel d’enregistrement ambulatoire non jetable (enregistrement externe) ou à la dépose du matériel (hospitalisation), le nettoyage se fait immédiatement, et est suivi d’une désinfection (100% en faveur).
5. Recommandations spécifiques [8,9]
a. Il n’est pas possible de désinfecter la connectique entre la canule nasale et le boitier de manière appropriée avec une solution virucide. La durée de survie maximale du SARS-CoV-2 à température ambiante, en l’absence de désinfection sur du plastique ou de l’acier est de 72 h [19]. Le principe de précaution a conduit l’AASM à proposer que le boitier fasse l’objet d’une quarantaine de 72 heures dans un sac en plastique fermé hermétiquement [8]. En cas d’utilisation de la canule nasale, le boitier d’enregistrement ne pouvant faire l’objet d’un nettoyage interne, il a été proposé d’adopter le principe d’une quarantaine de 72h du boitier. Les experts co-signataires du texte ont été conviés à se prononcer sur cette proposition mais n’ont pu dégager de consensus (7,1% en faveur ; 42,9% ne se positionne pas ; 50% contre).
b. Dans l’attente de la mise à disposition et de la validation de filtres anti-viraux adéquats par les fabricants, une alternative est de ne pas installer de canule nasale et d’utiliser des paramètres dérivés de la pléthysmographie d’inductance respiratoire, en s’aidant éventuellement de l’analyse d’autres paramètres [20-22]. Si la mise en quarantaine du boîtier paralyse l’activité d’enregistrement du centre, il a été proposé de ne pas installer de canule nasale et d’utiliser les définitions recommandées des apnées et des hypopnées basées sur les paramètres dérivés de la pléthysmographie d’inductance respiratoire (RIP som, RIP deb…). Les experts cosignataires du texte ont été conviés à se prononcer sur cette proposition mais n’ont pu dégager de consensus (57,1% en faveur ; 7,1% ne se positionne pas; 35,7% contre).
c. Électrodes métalliques : Il est préférable d’utiliser des électrodes jetables. La préparation de la peau à la mise en place des électrodes peut induire de légères abrasions cutanées avec possibilité de contamination des électrodes avec du sang. Les électrodes et les fils doivent être nettoyés avec de l’acétone ou un produit équivalent, essuyés soigneusement avec un essuie-tout à usage unique imbibé d’un désinfectant au chlore ou d’une solution virucide puis rincés. Ils sont laissés à sécher naturellement à l’air.
d. Capteurs de débit aérien : Il est préférable d’utiliser des capteurs de pression nasale jetables. Si une thermistance buccale est utilisée, elle doit être nettoyée après utilisation avec une solution savonneuse, puis rincées à l’eau, essuyées soigneusement et désinfectées avec de l’alcool à 70 % ou une solution virucide, puis rincées soigneusement à l’eau et séchées naturellement à l’air.
e. Sangles thoraco-abdominales : il est préférable d’utiliser des sangles jetables; si cela n’est pas possible, les sangles doivent être lavées selon les indications du fabricant, séchées et essuyées soigneusement après utilisation avec de l’alcool à 70 %.
f. Capteur de ronflement, microphone, oxymètre, capteur de position du corps, têtière, amplificateur etc. : avant et après chaque utilisation, essuyer avec de l’alcool à 70% ou une solution virucide.
E. CAS PARTICULIER DES ENREGISTREMENTS SOUS PPC ou VNI
1. Compte-tenu du risque d’aérosolisation du virus, il est proposé de poser les indications d’enregistrement de sommeil sous PPC ou VNI avec la plus grande prudence, et uniquement dans les cas où l’analyse des données machines détaillées ne permet pas de conclure (100% en faveur).
2. Enregistrements ambulatoires sous PPC ou VNI
a. Si le personnel technique doit manipuler le masque et le tuyau de l’appareil du patient, le port d’un équipement de protection individuel est indispensable (en particulier masque FFP2 si l’appareil est en marche). L’appareil sera équipé d’un filtre conformément aux recommandations du GAV-O2 [7] (100% en faveur).
b. Il est préférable, dans la mesure du possible, de demander au patient de faire les branchements lui-même.
3. Enregistrement au laboratoire sous PPC ou VNI avec le matériel du centre
a. Sauf circonstance particulière, il est proposé que les enregistrements de sommeil sous PPC ou VNI soient réalisés avec le matériel du patient (100% en faveur).
b. Il est proposé que le contrôle des pressions à distance soit utilisé pour minimiser les contacts du personnel avec le matériel et le patient pendant la nuit (100% en faveur).
c. Lorsque l’appareil de PPC ou de VNI est en pression, la porte de la chambre doit être impérativement fermée et le personnel présent dans la chambre du patient doit être équipé d’un masque FFP2. Si le personnel technique doit manipuler le masque et le tuyau de l’appareil du patient, le port de gants à usage unique est indispensable.
d. Un filtre anti-microbien doit être mis en place selon les recommandations du GAV-O2 [7] et en fonction des indications des PSAD et des fabricants, en tenant compte éventuellement de la présence d’un humidificateur.
e. Il est préférable, dans la mesure du possible, de demander au patient de faire les branchements lui-même et de mettre en marche l’appareil en dehors de la présence du personnel soignant.
f. Il n’est pas conseillé d’utiliser le matériel du laboratoire. Si c’est malgré tout le cas :
‒ L’appareil est nettoyé et désinfecté par le personnel du laboratoire selon les instructions du fabricant, avec les procédures de protection applicables au nettoyage et à la désinfection du matériel de diagnostic. On rappelle la viabilité du SARS-CoV-2 sur les surfaces en acier et en plastique pendant 72 heures [19].
‒ Le tuyau et le masque sont remis au patient ou éliminés selon la procédure mise en place par l’établissement, en fonction des mises à jour.
CONCLUSIONS
Dans un contexte scientifique en constante évolution au sujet de l’épidémie de COVID, des propositions ont pu être élaborées grâce à la méthodologie CORE, pour aider les praticiens en ville et en établissement de santé à redémarrer la prise en charge des troubles du sommeil et de la vigilance, le plus souvent non urgents mais associés à une morbidité significative, tout en minimisant le risque d’infection.
Ces propositions ne traitent pas de certaines conséquences induites comme le surcoût attendu des mesures. Elles ne se substituent pas aux directives plus globales des établissements de santé en termes d’hygiène et sécurité mais ont vocation à les compléter pour l’activité spécifique de médecine du sommeil.
Les propositions ci-dessus sont des avis d’experts qui seront mis à jour en fonction de l’évolution des connaissances scientifiques et des recommandations des autorités de santé basées sur l’évolution de l’épidémie.
TABLEAU 1. Propositions du groupe d’experts pour la prise en charge des troubles du sommeil et de la vigilance en période d’épidémie Covid-19.




* Les pourcentages sont ceux des votes (fortement + faiblement) en faveur, (fortement + faiblement) contre ou sans positionnement au deuxième tour du vote CORE. Les détails des votes des deux tours sont disponibles en annexe.
RÉFÉRENCES
- Kissler SM, Tedijanto C, Goldstein E, Grad YH, Lipsitch M. Projecting the transmission dynamics of SARS-CoV-2 through the postpandemic period [published online ahead of print, 2020 Apr 14]. Science. 2020;eabb5793. doi:10.1126/science.abb5793
- Di Domenico L, Pullano G, Sabbatini CE, Boëlle PY, Colizza. Expected impact of lockdown in Île-de-France and possible exit strategies. Rapport #9, INSERM, 12/04/2020 https://www.epicx-lab.com/uploads/9/6/9/4/9694133/inserm-covid-19_report_lockdown_idf-20200412.pdf
- Prise en charge ambulatoire des patients COVID-19 présentant une forme simple ou modérée, recommandations du Ministère de la Solidarité et de la Santé https://solidarites-sante.gouv.fr/soins-et-maladies/maladies/maladies-infectieuses/coronavirus/professionnels-de-sante/article/en-ambulatoire-recommandations-covid-19-et-prise-en-charge
- Avis HCSP du 19/03/2020 « Gestion des déchets d’activités de soins (DAS) produits au cours de l’épidémie de Covid-19, en particulier en milieu diffus » https://www.hcsp.fr/explore.cgi/avisrapportsdomaine?clefr=782
- Avis HCSP du 26/04/2020 « » Covid-19 : personnes à risque et mesures barrières spécifiques à ces personnes » https://www.hcsp.fr/explore.cgi/avisrapportsdomaine?clefr=807
- Position du groupe Fonction de la SPLF concernant la pratique des Explorations Fonctionnelles Respiratoires pendant la période d’épidémie COVID-19, mise à jour du 17/03/2020 https://splf.fr/centre-de-documentation-covid-19/groupe-fonction-de-la-splf-17-03-20/
- Procédures du GAV-O2 « Appareillages respiratoires de domicile d’un malade suspect ou porteur du de virus respiratoire », mises à jour du 19/04/2020 http://splf.fr/wp-content/uploads/2020/04/RespiPreREA-SPLF-GAVO2avril2020-2.pdf
- COVID-19 Mitigation Strategies for Sleep Clinics and Labs, AASM 27/04/2020 https://aasm.org/covid-19-resources/covid-19-mitigation-strategies-sleep-clinics-labs
- Zhang X, Xiao Y. Expert consensus on sleep study and non-invasive positive airway pressure therapy during the epidemic of Corona Virus Disease 2019. Chinese Journal of Tuberculosis and Respiratory Diseases 2020, DOI:10.3760/cma.j.cn112147-20200309-00283
- Zhang X, Xiao Y. Sleep Health Service in China During the COVID-19 Outbreak. J Clin Sleep Med, Published Online: April 6, 2020, https://doi.org/10.5664/jcsm.8472
- Schoenberg NC, Barker AF, Bernardo J, Deterding RR, Ellner JJ, Hess DR, et al. A Comparative Analysis of Pulmonary and Critical Care Medicine Guideline Development Methodologies. Am J Respir Crit Care Med 2017; 196(5):621‐627.
- Wilson KC, Schoenberg NC, Raghu G. Idiopathic Pulmonary Fibrosis Guideline Recommendations: Need Adherence to Institute of Medicine Methodology? Ann Am Thorac Soc 2019; 16(6):681‐686.
- Wilson KC, Chotirmall SH, Bai C, Rello J on behalf of the International Task Force on COVID‐19. COVID‐19: Interim Guidance on Management Pending Empirical Evidence. From an American Thoracic Society‐led International Task Force https://www.thoracic.org/covid/covid-19-guidance.pdf
- Escourrou P., Meslier N., Raffestin B., Clavel R ., Gomes J., Hazouard E., Paquereau J., Simon I., Orvoen Frija E.. Quelle approche clinique et quelle procédure diagnostique pour le SAHOS ? Revue des Maladies Respiratoires, 201, 27:S3 p.115-123
- https://www.ameli.fr/paris/medecin/exercice-liberal/telemedecine/teleconsultation/teleconsultation
- Avis HCSP du 16/03/20202 Coronavirus SARS-CoV-2 : critères cliniques de sortie d’isolement des patients infectés https://www.hcsp.fr/explore.cgi/avisrapportsdomaine?clefr=781
- Li Y, Yao L, Li J, Chen L, Song Y, Cai Z, Yang C. Stability issues of RT‐PCR testing of SARS‐CoV‐2 for hospitalized patients clinically diagnosed with COVID‐19. J Med Virol. 2020 Mar 26. doi: 10.1002/jmv.25786. [Epub ahead of print
- AW H Chin, J T S Chu, M R A Perera, K P Y Hui, HL Yen, MCW Chan, M Peiris, LLM Poon Stability of SARS-CoV-2 in different environmental conditions. Lancet Microbe 2020 Published online April 2, 2020 https://doi.org/10.1016/S2666-5247(20)30003-3
- van Doremalen N, Bushmaker T, Morris DH, Holbrook MG, Gamble A, Williamson BN, Tamin A, Harcourt JL, Thornburg NJ, Gerber SI, Lloyd-Smith JO, de Wit E, Munster VJ. Aerosol and surface stability of HCoV-19 (SARS-CoV-2) compared to SARS-CoV-1. N Engl J Med. 2020 Apr 16;382(16):1564-1567. doi: 10.1056/NEJMc2004973.
- Berry RB, Budhiraja R, Gottlieb DJ, Gozal D, Iber C, Kapur VK, Marcus CL, Mehra R, Parthasarathy S, Quan SF, Redline S, Strohl KP, Davidson Ward SL, Tangredi MM; American Academy of Sleep Medicine. J Clin Sleep Med. 2012 Oct 15;8(5):597-619. doi: 10.5664/jcsm.2172.
- Sabil A, Marien C, LeVaillant M, Baffet G, Meslier N, Gagnadoux F. Diagnosis of Sleep Apnea Without Sensors on the Patient’s Face [published online ahead of print, 2020 Apr 8]. J Clin Sleep Med. 2020;10.5664/jcsm.8460. doi:10.5664/jcsm.846
- Martinot JB, Borel JC, Cuthbert V, et al. Mandibular position and movements: Suitability for diagnosis of sleep apnoea [published correction appears in Respirology. 2018 Jan;23 (1):117]. Respirology. 2017;22(3):567–574. doi:10.1111/resp.12929
DÉCLARATION DES LIENS D’INTÉRÊT
- Sandrine Launois Rollinat : Investigatrice ou co-investigatrice pour des protocoles de recherche clinique financés ou co-financés par NYXOAH, ONIRIS, RESMED, ORTHOSOM, ISIS Médical et ASTEN ; soutien financier pour des congrès scientifiques par Vitalaire, S2A Santé, Nyxoah et UCB Pharma ; Formations rémunérées par Les Ateliers d’Arcachon, Les Ateliers Sommeil de Paris, CIDELEC ; Employée de Serenity Medical Services, filiale de Bioserenity
- Frédéric Gagnadoux : présentations lors de réunions sponsorisées par les fabricants et prestataires suivants : VITALAIRE, CIDELEC, GSK, Linde, Novartis, Philips, SEFAM, RESMED; membre de conseils scientifiques ou groupe d’experts des sociétés suivantes : Air Liquide Santé, ASTEN, SEFAM, RESMED ; support financier pour déplacements en congrès académiques par les sociétés suivantes : ACTELION, ASTEN, Boehringer Ingelheim.
- Isabelle Arnulf : Investigatrice coordinatrice pour un protocole de recherche clinique financé par Jazz Pharma; oratrice invitée de UCB Pharma, consultante ponctuelle pour Ono et Roche Pharma.
- Yves Dauvilliers: funds for seminars, board engagements and travel to conferences by UCB Pharma, Jazz, Theranexus, Idorsia, Takeda, Flamel and Bioprojet.
- Marie-Pia d’Ortho: Présentations lors de réunions sponsorisées par les fabricants et prestataires suivants: Astra Zeneca, Linanova, Philips, Resmed, Vitalaire ; membre de conseils scientifiques ou groupe d’experts des sociétés suivantes : BresoTech, Elivie, Inothera, Noomi, Resmed, Somnomed ; à des études de recherche clinique promues par les sociétés Bioprojet, Jazz, Philips, Resmed ; soutien financier pour des congrès académiques par les sociétés suivantes : ISIS, Orkyn, SOS Oxygène, Resmed, Vitalaire et UCB.
- Thibaut Gentina : Etudes cliniques, présentation congrès et invitation – Partenaires : Philips, Resmed, Sefam, SOS Oxygène, Elia médical, Astra, GSK, Novartis
- Damien Léger : Investigateur principal ou experts lors de réunions d’experts organisées par : Actelion-Idorsia, Bioprojet, ESAI, Jansenn, Jazz, Linde, Merck, Philips, Sanofi, Vanda, Vitalaire, et Resmed.
- Jean-Claude Meurice : Honoraires et des financements pour participation à des congrès, pour des actions de formation et pour participation à des groupes d’experts de la part de ResMed, Philips, Novartis
- Nicole Meslier : Co-investigatrice pour Bioprojet, Nyxoah et Somnomed; consultante pour Cidelec; invitation à des congrès scientifiques par Asten-Santé, Aliséo, Isis Médical et UCB Pharma; Oratrice rémunérée par Cidelec, Orkyn et Philips ; membre du conseil scientifique de Somnomed, Bluesom et Cidelec
- Christelle Charley Monaca : Activité de consultant pour Philips, Resmed, UCB pharma ; Investigateur d’études : Jazz, Flamel, Bioprojet, Philips, Resmed, Lowenstein
- Jean-Louis Pépin : Bourses et fonds de recherche de Air Liquide Foundation, Agiradom, AstraZeneca, Fisher and Paykel, Mutualia, Philips, Resmed, Vitalaire, Bastide, JAZZ, Chronolife ; Honoraires de Agiradom, Bastide, Vitalaire, AstraZeneca, Itamar, Oniris, Jazz pharmaceutical, Night Balance, Philips, Resmed, Sefam
- Pierre Philip : liens d’intérêt avec Inspire, Bastide, Jazz, Air France
- Carole Philippe : Honoraires pour communication scientifique et/ou action de formation de la part de Fisher Paykel, Loewenstein Medical, Philips, ResMed, IP Santé et ELIVIE.
- Carole Planes : Oratrice rémunérée par le Laboratoire ROCHE (9èmes journées de la FPI, juillet 2019)
- Renaud Tamisier : Honoraires pour communication scientifique de la part de Resmed, Philips, Elivie et Agiradom, soutien pour la participation à un congrès de la part des laboratoires Agiradom, financement pour des travaux de recherche de la part des Fondations Resmed, Fondation du Souffle et APMC, des compagnies Resmed, Philips, et Vitalaire ; conseil scientifique auprès des compagnies Respicardia, Sorin, Jazz Pharmaceutical, Inspire et Resmed
- Dominique Valleyre : aucun lien d’intérêt en rapport avec l’article, membre de conseils scientifiques sur le traitement de la fibrose pulmonaire idiopathique supportés par Roche et Boehringer Ingelheim
- Dany Jaffuel : présentations lors de réunions sponsorisées par les fabricants et prestataires suivants : Astra Zeneca, Apard, Bastide, GSK, Loewenstein Medical, Novartis, Philips, SEFAM ; membre au cours de ces 5 dernières années de conseils scientifiques ou groupe d’experts des sociétés suivantes : Astra Zeneca, Boehringer Ingelheim, Chiesi, GSK, Lowenstein Medical, SANOFI, SEFAM ; support financier pour des congrès académiques par les sociétés suivantes : GSK, Lowenstein Medical, Resmed, Philips et SEFAM.
ANNEXE
Un premier sondage a été réalisé du 24 au 26/04/2020 (12 réponses pour 17 experts). Un second sondage identique au premier mais comportant la proportion des réponses à chaque question ainsi que leurs principaux commentaires et références a eu lieu du 27 au 29/04/2020 (14 réponses sur 17 experts).
L’annexe est le fichier pdf généré par le logiciel SurveyMonkey® détaillant les résultatsdes votes du processus CORE.